Hemoptise – tosse com sangue
A hemoptise é a tosse com sangue, seja ele vivo (puro) ou misturado ao catarro, que seja proveniente das vias aéreas inferiores (traqueia, brônquios e pulmões). É um sintoma referido pelo próprio paciente e, por isso, a primeira coisa a diferenciar a hemoptise da pseudo-hemoptise (ou hemoptise “falsa”). Isso porque a tosse com sangue pode ser confundida com o vômito com sangue (hematêmese – sangue do aparelho digestivo) ou até com um sangramento que venha do nariz ou vias aéreas superiores (a chamada epistaxe).
É importante ressaltar que a hemoptise pode ser desde um sintoma leve até um evento grave. Ela é definida como hemoptise leve (“sem risco de vida”) como aquela em que há saída de pouca quantidade de sangue, geralmente misturada ao catarro e sem nenhuma repercussão para a pessoa; e hemoptise grave, como aquela que é potencialmente ameaçadora à vida, seja porque o sangramento é vivo e em grande quantidade (chamada de hemoptise maciça, que não tem uma definição muito boa, porque é difícil quantificar a saída de sangue, mas que varia entre 100mL e 1000mL de sangue em 24 horas), ou porque ela pode trazer qualquer tipo de repercussão, como falta de ar e queda de pressão.
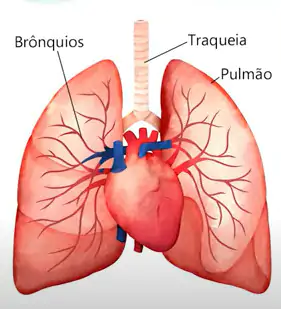
De onde surge o sangue do pulmão?
O pulmão é um órgão irrigado: todo o sangue do corpo circula no pulmão para ser oxigenado através da circulação pulmonar, empurrado pelo lado direito do coração. No entanto, algumas partes do pulmão, principalmente os brônquios, também recebem sangue arterial, de uma circulação de alta pressão vinda da aorta (o maior vaso do corpo), através das artérias brônquicas. Geralmente são elas que causam a hemoptise e, por isso, o sangramento pode ser intenso. Isso costuma acontecer quando há algum tipo de alteração estrutural, inflamação ou algo parecido, que provoca uma alteração na circulação local.
O que causa tosse com sangue?
Muitas situações podem causar tosse com sangue e elas podem variar de acordo com a pessoa, idade, se tem doenças e até mesmo com a região do mundo em que ela vive. No Brasil, entre as principais causas estão:
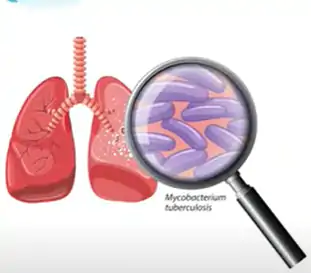
- Tuberculose: ao contrário do que muitas pessoas pensam ela é endêmica no Brasil e é uma das infecções crônicas mais comuns que pode provocar hemoptise;
- Bronquiectasias: são alterações estruturais das vias aéreas inferiores (geralmente dilatações, isto é, os brônquios, pequenos “caninhos” que levam o ar até os pulmões, ficam de calibre aumentado, com tamanho grande e às vezes distorcidos). Existem diferentes causas de bronquiectasias, incluindo as congênitas (a pessoa já nasce com ela) como a fibrose cística; e as adquiridas, que são várias incluindo a própria tuberculose. Saiba que a tuberculose pode causar hemoptise com a doença ativa, em vigência da infecção, ou através da sequela/ cicatriz que ela deixa no pulmão;
- Infecções fúngicas: a mais comum é a colonização do pulmão pelo fungo Aspergillus, que pode causar um aspergiloma (bola fúngica) ou uma infecção crônica dos pulmões, chamada aspergilose crônica cavitária. Ele normalmente só aparece em pulmões com alteração estrutural prévia, como uma bronquiectasia. Então, tuberculose, bronquiectasia e bola fúngica podem estar relacionadas como causas de hemoptise;
- Neoplasia: o câncer de pulmão, seja primário (que “nasceu” no pulmão) ou metastático (veio de outro lugar) podem causar hemoptise. O mais comum é um tumor primário do pulmão, principalmente o carcinoma de células escamosas ou os tumores carcinoides, que são mais propensos a aparecer nas vias aéreas maiores;
- Infecção aguda: a pneumonia ou a bronquite (também chamada traqueobronquite) aguda também podem provocar sangramento.
Outras causas de tosse com sangue
- Embolia pulmonar, o “TEP”;
- Doenças cardíacas: principalmente a doença da válvula do coração, chamada estenose mitral, mas também pode estar presente em outras formas de insuficiência cardíaca (coração fraco);
- Doenças autoimunes (como reumatismos) podem ser uma causa importante de hemoptise, geralmente causando um tipo de sangramento específico chamado hemorragia alveolar, frequente em doenças como as vasculites, lúpus eritematoso sistêmicos e a síndrome do anticorpo antifosfolípide;
- Drogas: inalação de crack ou cocaína podem causar hemoptise, bem como o uso de cigarro eletrônico (EVALI);
- Trauma torácico: qualquer acidente de alto impacto, como um acidente de automóvel, pode provocar sangramento;
- Distúrbios de coagulação: uso de anticoagulantes ou doenças que predispõem a sangramentos (as discrasias sanguíneas);
- Fístulas ou malformações arteriovenosas;
- Outras doenças pulmonares muito raras, como amiloidose e linfangioleiomiomatose pulmonar;
- Causa desconhecida: entre 20 e 30% das hemoptises podem não ter sua causa descoberta (chamada “criptogênica”).
Diagnóstico
O diagnóstico de hemoptise é clínico e se inicia pela diferenciação da pseudo-hemoptise (ou seja, que não é hemoptise de verdade) e a determinação da sua gravidade. Toda hemoptise deve ser investigada.
É importante lembrar que a gravidade da hemoptise depende menos da quantidade do sangramento e mais da capacidade do pulmão de lidar com o sangue. Ou seja, ao contrário do que acontece com sangramentos digestivos, dificilmente um grande volume de sangue será eliminado até que a pessoa desenvolva sintomas. Por isso, o que torna a hemoptise potencialmente fatal é o comprometimento do próprio sistema respiratório (que perde a capacidade de oxigenação) por estar encharcado e não a perda sanguínea. Assim, se a pessoa tiver baixa reserva pulmonar (como uma doença pulmonar pré-existente), a chance de haver comprometimento respiratório aumenta.

Alguns dados clínicos podem ajudar muito na determinação da causa da hemoptise. Por exemplo, sintomas como febre, perda de peso e sudorese noturna costumam levantar suspeita de uma causa infecciosa, como tuberculose ou aspergilose; já pacientes idosos e tabagistas tem mais chance de terem neoplasias (tumores), e assim por diante.
Os exames complementares são fundamentais na avaliação da tosse com sangue. Exames laboratoriais gerais costumam ser solicitados, como o hemograma e testes de coagulação. Vale lembrar que é comum o hemograma normal, mesmo diante de um sangramento potencialmente grave, pelo baixo volume de sangue perdido.
Além disso, exame de imagem que deve ser sempre feito. O raio-X de tórax pode ajudar a direcionar alguma suspeita diagnóstica específica e tem a vantagem de poder ser feito em situações de urgência ou emergência. A tomografia de tórax, no entanto, tem maior sensibilidade para localizar a fonte do sangramento; se possível, ela deve ser feita com contraste, o que ajuda na elucidação de algumas hipóteses e em eventual planejamento terapêutico.
Outros exames podem ser solicitados conforme a suspeita: por exemplo, dosagem de autoanticorpos no sangue para pacientes com suspeita de doenças do tecido conjuntivo, escarro para suspeita de tuberculose e ecocardiograma para suspeita de doença cardíaca.
A broncoscopia, um exame de endoscopia (como se fosse aquele que é feito no tubo digestivo, mas com o aparelho apropriado indo em direção aos pulmões pela traqueia e brônquios) é um exame útil para diagnóstico, pois ela pode localizar com mais precisão a fonte do sangramento, determinar se há sangramento ativo e já servir como parte do tratamento, com manobras de contenção.
Tratamento
O tratamento vai depender da causa e da gravidade do quadro. Uma hemoptise leve com causa conhecida (por exemplo, um indivíduo que está tratando uma pneumonia bacteriana aguda) pode receber apenas o tratamento para a causa (a infecção, no caso algum antibiótico), geralmente internado, e aguardar a resolução espontânea do sintoma sob acompanhamento. A mesma coisa acontece para um indivíduo que teve o sintoma por uma embolia pulmonar, por exemplo (nesse caso, o tratamento vai ser um anticoagulante).
Já no caso de uma hemoptise potencialmente ameaçadora à vida, a pessoa deverá ficar monitorizada (em ambiente de terapia intensiva), com atenção especial para o sistema respiratório, em repouso e em jejum, até que o sangramento seja controlado.
Algumas medidas de tratamento específicas para conter o sangramento incluem:
Inalações com medicações específicas: a broncoscopia (exame endoscópico), um tipo de cateterismo especial para embolização de artérias brônquicas e até cirurgia em alguns casos (na maioria das vezes depois de cessado o sangramento, como tratamento definitivo).
Ao identificar alguma dessas situações, procure atendimento médico em um pronto-atendimento ou com um pneumologista.
Continue acompanhando nosso site e tenha acesso às informações de saúde e bem-estar confiáveis para você se cuidar melhor!
Veja o vídeo com a explicação da especialista:

